
МЕТОДИКА ИССЛЕДОВАНИЯ ДЫХАТ СЕРДЕЧ-СОСУД С-МЫ. Методика обследования сердечно-сосудистой системы
 Скачать 163.5 Kb. Скачать 163.5 Kb.
| Образовательный портал Как узнать результаты егэ Стихи про летний лагерь 3агадки для детей |
| МЕТОДИКА ОБСЛЕДОВАНИЯ СЕРДЕЧНО-СОСУДИСТОЙ СИСТЕМЫ. Методика объективного обследования сердечно-сосудистой системы состоит из опроса, осмотра, пальпации, перкуссии и аускультации. К дополнительным методам обследования относятся определение артериального давления и функциональные пробы сердечно-сосудистой системы. Анамнез. Выслушав жалобы больного ребёнка, следует дополнительно уточнить: 1) не отстаёт ли ребёнок в подвижных играх от своих сверстников; 2) не устаёт ли при подъёме на лестницу; 3) не отмечается ли периодического цианоза (при крике, плаче, кормлении грудью, физической нагрузке); 4) не наблюдалось ли появления отёков, обморочных состояний, приступов судорог с потерей сознания. У детей старшего возраста обратить внимание на одышку, боли в области сердца, сердцебиение, перебои, отёки, кровохарканье, кровотечение из дёсен, нарушение сна, головокружение, артралгии. Выяснить, когда появились жалобы, с чем связано начало заболевания, как болезнь протекала, какое проводилось лечение, его результат. Обратить внимание на перенесенные заболевания, семейный анамнез. Осмотр. Осмотр начинают с лица и шеи больного. Обращают внимание на цвет кожных покровов, наличие цианоза, бледности, иктеричности. При осмотре шеи обращают внимание на наличие или отсутствие пульсации сонных артерий (усиленная пульсация сонных артерий носит название «пляска каротид»), пульсации и набухания яремных вен. Небольшое набухание вен шеи у детей старшего возраста может быть в горизонтальном положении в норме, но оно должно исчезать в вертикальном положении ребёнка. Затем переходят к осмотру грудной клетки. Необходимо обратить внимание на наличие асимметричного выпячивания грудной клетки в области сердца (сердечный горб), в области грудины или сбоку от неё, сопровождающегося пульсацией. Отметить наличие или отсутствие сглаженности или втяжений межреберных промежутков в области сердца. Осматривается верхушечный толчок - периодическое, ритмичное выпячивание грудной клетки в области верхушки сердца в момент систолы сердца. У детей астеников верхушечный толчок хорошо виден, у тучных детей может быть не виден. У здоровых детей грудного возраста верхушечный толчок определяется в IV межреберье, после 1 года - в V межреберье. При патологии может иметь место отрицательный верхушечный толчок - втяжение грудной клетки во время систолы сердца в области верхушечного толчка. Может наблюдаться сердечный толчок - сотрясение грудной клетки в области сердца, распространяющиеся на грудину и в эпигастральную область. Он обусловлен, главным образом, сокращением правого желудочка, прилегающего к грудной клетке. У здоровых детей сердечный толчок не наблюдается. Эпигастральная пульсация может наблюдаться у здоровых детей с гиперстеническим типом конституции. При осмотре конечностей обращают внимание на форму концевых фаланг и ногтей пальцев, на наличие отеков и акроцианоза. Пальпация. Пальпацией определяют характеристику верхушечного толчка. Исследующий кладет ладонь правой руки основанием к левому краю грудины, чтобы пальцы прикрывали область верхушечного толчка. Найденный верхушечный толчок ощупывается указательным, средним и четвёртым слегка согнутыми пальцами. Определяется характеристика верхушечного толчка: локализация, площадь, высота, сила. У здорового ребёнка площадь верхушечного толчка равна 1-2 см2. Высота толчка характеризуется амплитудой колебаний в области толчка: высокий и низкий верхушечный толчок. Сила верхушечного толчка измеряется тем давлением, которое оказывает верхушка на пальпирующие пальцы - толчок умеренной силы, сильный, слабый. Пальпаторно определяют систолическое или диастолическое дрожание сердца при стенозах клапанов сердца (симптом «кошачьего мурлыкания»), для этого ладонь кладут плашмя на область, сердца. Этим же способом можно иногда определить шум трения перикарда. Путем пальпации определяют характер эпигастральной пульсации. Разлитая эпигастральная пульсация в направлении сверху вниз - признак гипертрофии правого сердца; справа налево - увеличенной пульсации печени; сзади наперед - пульсация аорты. Методом пальпации исследуется состояние пульса ребёнка. Состояние пульса оценивается в нескольких местах. Пульс на лучевой артерии следует ощупывать одновременно на обеих руках, если разницы не будет, то в дальнейшем обследуют на одной руке. Рука ребёнка помещается на уровне его сердца в расслабленном состоянии. Кисть захватывается правой рукой исследующего в области лучезапястного сустава с тыльной стороны, при этом большой палец исследующего находится на локтевой стороне руки ребёнка, а указательным и средним – пальпируется артерия. Пульс на бедренной артерий исследуется в вертикальном и горизонтальном положениях ребёнка, ощупывание проводится указательным и средним пальцами правой руки в паховой складке, в месте выхода артерии из-под пупартовой связки. Пульс на тыльной артерии стопы определяется в горизонтальном положении ребёнка, кисть исследующего помещается у наружного края стопы, артерия пальпируется 2-3-4 пальцами. У детей первых месяцев жизни пульс исследуют на височной артерии, прижимая артерию к кости. У детей грудного возраста частота ритма и ритм пульса определяются на большом родничке (не разворачивая ребёнка). Определяется соотношение частоты пульса и дыхания. Пульс характеризуют по частоте, ритму, напряжению, наполнению, форме (табл.2). Для определения частоты пульса подсчет ведётся не менее минуты, параллельно проводится подсчёт частоты сердечных сокращений (аускультативно или по верхушечному толчку); при этом может наблюдаться разница между числом сердечных сокращений и частотой пульса - «дефицит пульса». Таблица 2 Характеристика пульса у детей
Ритмичность пульса оценивается по равномерности интервалов между пульсовыми ударами (различают ритмичный и аритмичный пульс). Для детей школьного возраста характерна аритмия, связанная с дыханием (дыхательная аритмия): при вдохе пульс учащается, при выдохе замедляется. Задержка дыхания устраняет этот вид аритмии. Напряжение пульса определяется силой, которую необходимо применитъ, чтобы сдавить пульс. По напряжению различают: пульс нормального напряжения, напряжённый, твёрдый – pulsus durus и мягкий - pulsus mollus. Исследование наполнения проводят двумя пальцами: проксимально расположенный палец сдавливает артерию до исчезновения пульса, затем давление пальца прекращают, и дистально расположенный палец получает ощущение наполнения артерии кровью. По наполнению различают: пульс удовлетворительного наполнения; полный пульс - pulsus plenus (наполнение больше обычного) и пустой пульс – pulsus vacuus (наполнение меньше обычного). Форму пульса различают по скорости подъёма и спуска пульсовой волны (путём умеренного сдавливания артерии обоими пальцами). Пульс может быть обычной формы, скорый скачущий - pulsus сеler (быстрый подъём и спад пульсовой волны) и медленный, вялый - pulsus tardus (пульсовая волна медленно поднимается и также медленно опускается). Различают также пульс высокий - pulsus altus (быстрое хорошее наполнение пульса и затем быстрый спад) и малый пульс - pulsus parvus (медленное, слабое наполнение и медленный спад). Эти виды пульса обычно встречаются в сочетании с другими формами пульса: celer et altus (пульс быстро становится хорошего или выше обычного наполнения, и затем наблюдается быстрый спад пульсовой волны) и tardus et parvus (пульсовая волна медленно поднимается, достигает малого наполнения и затем медленно опускается). Перкуссия. Перкуссию сердца проводят при горизонтальном или вертикальном положении ребёнка. Методом перкуссии определяется величина, конфигурация сердца и размеры сосудистого пучка. Следует перкутировать от ясного звука к тупому. Различают посредственную и непосредственную перкуссию (смотрите в разделе перкуссии лёгких). При посредственной перкуссии палец-плессиметр плотно прижимается к поверхности грудной клетки, параллельно определяемой границе, перкуссия средней силы и тишайшая. Перкутировать нужно по средней фаланге. Отметка границы сердца производится по наружному краю пальца-плессиметра, обращённого к органу, дающему более громкий перкуторный звук. Тихой перкуссией определяются границы «относительной» тупости сердца (табл.3) в следующей последовательности: правая, левая, верхняя. Определение правой границы начинают с определения границы печёночной тупости от III межреберья вниз по правой среднеключичной линии (у детей первых 2-х месяцев жизни по парастернальной линии; у детей старше 2-х лет методом громкой перкуссии по рёбрам или межрёберным промежуткам). Затем поднимают палец-плессиметр на одно межреберье, изменяют положение под прямым углом и тихой перкуссией «короткими шагами» идут по направлению к грудине. Граница отмечается по наружному краю пальца-плессиметра. Таблица 3 Границы относительной сердечной тупости и поперечный размер сердца
Левая граница совпадает с верхушечным толчком. Если его не удаётся определить, то перкуссию проводят строго по IV или V межреберью, начиная от среднеаксиллярной линии. Палец-плессиметр ставят параллельно ожидаемой границе и передвигают его по направлению к сердцу так, чтобы тыльная сторона пальца была все время впереди. Таким образом, в подмышечной области палец-плессиметр прижимается к грудной клетке своей боковой, а не ладонной поверхностью. Перкуторно удар должен иметь направление все время перпендикулярно поверхности самого сердца (спереди назад, а не слева направо), а не перпендикулярно поверхности грудной клетки (в последнем случае определяется задняя граница сердца). Перкутируют до появления укороченного звука и отметку ставят также по наружному краю пальца-плессиметра. Верхняя граница: палец-плессиметр ставят по левой парастернальной линии, перкутируют, начиная от первого межреберья, спускаются вниз, передвигая палец последовательно по ребру и межреберью. При появлении укорочения перкуторного звука делают отметку по верхнему краю пальца (наружному по отношению к сердцу). Поперечник сердца измеряют в сантиметрах - по сумме расстояний от середины грудины до правой границы сердца и от середины грудины до левой границы сердца. Определение границ абсолютной тупости сердца производят тишайшей перкуссией в том же порядке - правую, левую, верхнюю. В обычных условиях границы абсолютной сердечной тупости у детей не перкутируются. Непосредственная перкуссия границ относительной сердечной тупости проводится по тем же линиям и в том же порядке, что и при посредственной перкуссии. Определение границ сосудистого пучка производят перкуссией во II межреберьях с обеих сторон. Палец-плессиметр ставят по среднеключичной линии параллельно грудине и передвигают по направлению к ней до появления притупленного звука. Отметку делают по наружному краю пальца-плессиметра. Расстояние между отметками измеряют в сантиметрах. У маленьких детей границы сердца лучше определять непосредственной перкуссией - согнутым под прямым углом средним пальцем в горизонтальном положении ребёнка. Аускультация. Выслушивание сердца нужно проводить в вертикальном, горизонтальном положении, в положении на левом боку и после физической нагрузки (если позволяет состояние ребенка) мягким биаурикулярным стетоскопом. Врач обычно располагается с правой стороны от больного. Точки и порядок выслушивания (рис.5): 1) двухстворчатый клапан (митральный) – у верхушки сердца или в 5 точке (место проекции клапана); 2) аортальные клапаны - во втором межреберье справа у края грудины; 3) клапаны легочной артерии - во втором межреберье слева у края грудины; 4) трёхстворчатый клапан - у правого края грудины, у места прикрепления к ней 5-го рёберного хряща иди у места сочленения конца тела грудины с мечевидным отростком; 5) 5-я точка Боткина для выслушивания клапанов аорты находится в месте пересечения линии, соединяющей II ребро справа с верхушкой сердца и левого края грудины или место прикрепления III-IV ребра к грудине, или третье межреберье. У детей обязательно выслушивается вся область сердца, а также сосуды шеи справа и слева.  Рис.5. Классические места выслушивания тонов сердца (по Луисада):1- верхушка сердца (митральный клапан), 2-клапан легочной артерии, второе межреберье слева; 3- клапан аорты, второе межреберье справа; 4-трикуспидальный клапан; 5-точка Боткина При выслушивании сердца нужно определить ритм сердца, звучность тонов, слышны ли в каждой из пяти точек оба тона, какой из них громче, нет ли раздвоения, прослушиваются ли шумы, если да, то в систолу или диастолу, как шум соотносится с тоном (на протяжении всего тона, в начале, в середине, в конце), каковы продолжительность шума, сила, тембр (грубый, жёсткий, дующий, жестковатый, рокочущий, грохочущий, раскатный, «льющейся воды», «сыплющегося песка», «удлинённого выдоха», мягкий, музыкальный, неопределённый), определяется эпицентр шума, проводимость (в подмышечную область, в подложечную область, на спину, на шейные сосуды, в эпигастрий, на бедренную артерию). Все звуковые явления желательно изображать графически. Измерение артериального давления (АД). Измерять АД рекомендуется в одни те же часы суток после 10-15-минутного отдыха на правой руке (первый раз и по показаниям на обеих руках и ногах) в сидячем или горизонтальном положении трехкратно с интервалом в 3 минуты. Манжетка должна быть соответствующего размера, а ширина ее составляет половину окружности плеча исследуемого. За искомое АД берут максимальные цифры давления. Полученное АД после 10-мимугного отдыха соответствует обычному или так называемому «случайному» давлению. Если обычное («случайное») давление отклоняется от возрастных норм, то через 30 минут АД вновь измеряется - это будет «остаточное» давление. Разница между «случайным» и «остаточным» АД называется «добавочным» давлением. При тенденции к повышению АД показатели «добавочного» давления увеличиваются на 15 мм рт. ст. и более, достигая иногда 30-50 мм рт. ст. Максимальное АД у новорожденных составляет 76 мм рт. ст., к 1 году оно возрастает до 80 мм рт. ст. У детей старше года АД определяют по формуле А. Ф. Тура: 80 + 2n, где n - число лет жизни ребенка. Минимальное АД составляет 1/2-1/3 максимального. Разность между показателями максимального и минимального АД называется пульсовым давлением. Для измерения АД у детей используется аускультативный метод Короткова-Яновского, осциллография, тахоосциллография, ультразвуковой метод, прямое измерение АД и другие. Аускультативный метод по Короткову-Яновскому. Этим методом АД измеряют с помощью тонометра Рива-Роччи или сфигматонометра. Размер манжетки должен соответствовать возрасту ребёнка. Рука должна быть в расслабленном состоянии и лежать ладонью кверху. Манжетка накладывается на плечо на 2 см выше локтевого сгиба так, чтобы между нею и поверхностью плеча проходил указательный палец, перед наложением манжетки воздух из неё удаляется. При измерении АД скорость изменения уровня ртути в манометрической трубке в период декомпрессии не должна превышать 3 мм на каждую пульсацию. Стетоскоп прикладывают в локтевом сгибе на плечевую артерию без надавливания. Появление сердечных тонов при выслушивании соответствует максимальному давлению, а их исчезновение - минимальному. При измерении АД после физической нагрузки появление тонов сердца в период декомпрессии соответствует максимальному давлению, а переход громких тонов в тихие совпадает с минимальным давлением лучше, чем их исчезновение. ВОЗ рекомендует также при измерении диастолического давления (минимального) пользоваться двумя величинами, определенными по переходу громких тонов в тихие и по их исчезновению. Пальпаторный метод. Пальпаторный метод измерения АД на руке применяется в том случае, если его не удалось измерить аускультативным методом, чаще у детей раннего возраста. Метод позволяет определить только максимальное (систолическое) давление по моменту появления пульса на лучевой артерии при декомпрессии. Величина систолического давления при этом на 5-10 мм рт. ст. ниже величин, получаемых при аускультативном методе. Аускультативный и пальпаторный методы применяются для измерения АД на ноге. В положении ребёнка на животе манжетку накладывают на бедро на 3 см выше надколенника. АД измеряют так же, как и на руке. Стетоскоп прикладывают в подколенной ямке на подколенную артерию. При пальпаторном методе измерения давления на ноге определяют только систолическое давление по моменту появления пульса на art. dorsalis pedis, величина систолического давления при этом на 5-10 мм рт. ст. ниже, чем при измерении аускультативным методом. Метод тахоосциллографии. Метод разработан Н. Н. Савицким. АД измеряется с помощью регистрации кривой скорости (тахоосциллограммы) изменения объема сосуда в период компрессии. Ультразвуковой метод. Метод основан на регистрации специальным аппаратом отраженного ультразвукового сигнала в период декомпрессии, обладает высокой точностью, может использоваться для измерения АД у детей любого возраста. Прямое измерение. Прямое измерение АД (кровавый метод) в педиатрической практике применяется редко. Его используют чаще всего детские хирурги при подготовке и проведении оперативного вмешательства. Методика проведения функциональных проб 1. Проба Штанге. Определяется время, в течение которого ребенок после 3-х глубоких вдохов и выдохов на высоте 4-го вдоха способен задержать дыхание. Средние показатели по возрастам: 6 лет - 16" 10 лет - 37" 7 лет - 26" 11 лет - 39" 8 лет - 32" 12 лет - 42" 9 лет - 34" 13 лет - 39" При наличии сердечно-сосудистой патологии продолжительность задержки дыхания сокращается на 50% и более из-за скрытого состояния пониженного насыщения крови кислородом. 2. Ортостатическая проба. Ребёнок в течение 5-10 мин находится в спокойном (без движений) горизонтальном положении. Измеряется артериальное давление и пульс, затем больного просят встать и сразу же повторно измеряют эти же показатели в вертикальном положении. По разнице между частотой пульса и величиной артериального давления судят о функциональном состоянии сердечно-сосудистой системы. Проба имеет только ориентировочный характер. У здорового ребёнка пульс учащается на 10-14 ударов в минуту. Максимальное и минимальное давление колеблется в пределах 10 мм рт. ст. При отрицательной реакции пульс у ребёнка учащается более чем на 15 ударов, а АД снижается. 3. Проба Н. А. Шалкова с дозированной нагрузкой. При проведении пробы ребёнок находится в положении лёжа, в состоянии покоя. Измеряется максимальное и минимальное давление по Короткову, пульс, число дыханий за одну минуту. Затем подбирается нагрузка в соответствии с состоянием здоровья и физической подготовленностью. После нагрузки АД, пульс и число дыханий измеряется через 3-5-10мин. Первая нагрузка: ребёнку, находящемуся на постельном режиме, предлагается 3 раза сесть в постели и снова лечь. Вторая нагрузка: то же по 5 раз. Третья нагрузка: то же по 10 раз. Четвёртая нагрузка: ребёнок стоит на полу, ему предлагается присесть 5 раз за 10 секунд. Пятая нагрузка: то же, но 10 приседаний за 20 секунд. Шестая нагрузка: то же, но 20 приседаний за 30 секунд. Первые три нагрузки назначаются больным, находящимся на постельном режиме, при полупостельном – IV, при палатном - V, при общем режиме - VI. Каждая следующая нагрузка назначается только тогда, когда на предыдущую нагрузку был адекватный ответ. В норме показатели пульса, частоты дыхания и АД приходят после нагрузки к исходным (до нагрузки) через З-5 мин. При благоприятной реакции на физическую нагрузку, как правило, отсутствует одышка, утомление. По сравнению с состоянием покоя пульс учащается не более чем на 25%, максимальное АД умеренно повышается, а минимальное не изменяется или незначительно снижается. Через 3 мин после нагрузки все показатели у испытуемого возвращаются к исходным. При неадекватном ответе на физическую нагрузку пульс резко учащается (на 50% и более чем в состоянии покоя), максимальное давление снижается, а минимальное не изменяется или повышается, восстановительный период длится 5-10 мин и более. Каждая последующая нагрузка назначается только после благоприятной реакции на предыдущую нагрузку. Выделяется четыре основных типа реакции (Р. А. Калюжная) сердечно-сосудистой системы на стандартную физическую нагрузку (10 - 20 приседаний за 20 - 30 сек). Первый тип (благоприятная реакция) – МО (минутный объём) повышается не более чем на30% исходного уровня и на третьей минуте восстановительного периода возвращается к исходному уровню. Второй тип (дисрегуляторная реакция) - МО повышается более чем на 30% исходного уровня, далее несколько снижается, но не возвращается к исходному уровню на 3-5-й минутах восстановительного периода (наблюдается у детей при вегето-сосудистых дистониях различного происхождения). Третий тип (условно неблагоприятная, или поздняя реакция утомления) - МО, повысившись в ответ на нагрузку, к третьей-пятой минуте восстановительного периода становится ниже исходного уровня – характерен для вторичных кардиопатий токсико-инфекционного происхождения с дистрофией миокарда. Четвёртый тип (безусловно неблагоприятная, или ранняя реакция утомления) - МО сразу же после нагрузки становится ниже исходного за счёт уменьшения ударного объёма и систолического давления, что наблюдается при миокардитах со значительным нарушением сократительной способности миокарда. Проба Кушелевского. Б. П. Кушелевский предложил показатель качества реакции (ПКР), позволяющий оценить функциональное состояние сердечно-сосудистой системы. ПКР определяют по формуле: ПКР = (ПД2 - ПД1) / (П2 - П1), где ПД1, ПД2 - пульсовое давление до и после нагрузки; П1, П2 - частота сердечных сокращений в минуту до и после нагрузки. Функциональное состояние сердечно-сосудистой системы оценивают как хорошее, если ПКР находится в пределах 0,5-1. При неблагоприятной реакции системы кровообращения ПКР откланяется от показателей нормы в ту или другую сторону. 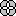 перейти в каталог файлов перейти в каталог файлов | Образовательный портал Как узнать результаты егэ Стихи про летний лагерь 3агадки для детей | |||||||||||||||||||||||||||||||||||||||||
